کاشت قشری
کاشت قشری زیرمجموعه ای از پروتزهای عصبی در تماس مستقیم با قشر مغز است که متناسب با نوع طراحی و محل قرارگیری آن می تواند تحریک بلادرنگی به ناحیه مربوطه اعمال کند. یک نوع معمول آن آرایه میکروالکترود قابل کاشت است که ابعاد کوچکی داشته و قابلیت دریافت و ارسال سیگنال الکتریکی را دارد.
به طور کلی هدف از کاشت قشری و پروتز های عصبی "جایگزینی مدار های عصبی با عملکرد نامناسب در مغز است." [1]
بررسی اجمالی
کاشت قشری کاربردهای بلقوه زیادی همچون بازگرداندن بینایی به نابینایان یا کمک به افراد مبتلا به زوال عقل دارد. با درنظر گرفتن پیچیدگی مغز امکان گسترش کاربرد این ایمپلنت های مغزی بسیار بالاست.
برخی از کارهای ابتدایی در زمینه کاشت قشری شامل تحریک قشر بینایی با استفاده از ایمپلنت های ساخته شده از لاستیک سیلیکون بوده است. [2] از آن زمان ، ایمپلنت ها با استفاده از پلیمرهای جدید مانند پلی آمید به دستگاه های پیچیده تری تبدیل شده اند. دو روش برای ایجاد ارتباط بین ایمپلنت قشری و مغز وجود دارد : داخل قشری(مستقیم) یا سطح قشری(غیرمستقیم). [3] کاشت داخل قشری الکترودهایی دارد که به داخل مغز نفوذ میکند در حالی که کاشت سطحی الکترودهایی دارد که در طول سطح تحریک می کند. کاشت سطحی اغلب پتانسیل ناشی از میدان های اطراف را ثبت کرده و نسبت به کاشت داخل قشری انعطاف پذیری بیشتری دارد. از آنجا که الکترود های کاشت داخل قشری به سطوح عمیق تری از مغز می روند به الکترودهای سفت تری نیاز دارند. با این حال به دلیل حرکت های میکروسکوپی داخل مغز مقداری انعطاف پذیری جهت جلوگیری از آسیب به بافت مغزی نیاز است.
کاشت بصری
انواع خاصی از کاشت های قشری می تواند با تحریک مستقیم قشر بینایی ، بینایی را تا حدی بازگرداند. [4] اولین تحقیق جهت بازگرداندنی بینایی از طریق تحریک قشر مغز در سال 1970 توسط بریندلی و دوبل آغاز شد. بعد از آزمایش های اولیه برخی از بیماران قادر به تشخیص تصاویر کوچک از فاصله نزدیک شدند. کاشت اولیه آنها بر سطح قشر بینایی بوده و علاوه بر آسیب به بافت های اطراف نتوانست تصاویر واضحی را تولید کند. مدلهای جدیدتر مانند آرایه الکترود "یوتا" با استفاده از تحریک قشری عمیق به صورت فرضی تصاویر با وضوح بالاتر با توان موردنیاز کمتر تهیه می کند ، بنابراین موجب آسیب کمتری می شود.
یکی از مهمترین مزایای این روش بینایی مصنوعی نسبت به سایر پروتزهای بینایی این است که جلوی آسیب بسیاری از نورونهای مسیر بینایی را گرفته و به طور بالقوه بینایی را به تعداد بیشتری از نابینایان باز می گرداند.
با این وجود مسائلی در تحریک مستقیم قشر بینایی وجود دارد. همچون دیگر ایمپلنت ها تاثیر حضور الکترود در طول زمان باید کنترل شود.
اگر بعد از گذشت چند سال نیاز به برداشتن یا قرارگیری مجدد ایمپلنت باشد ، ممکن است عوارضی شکل گیرد. کار با قشر بینایی بسیار پیچیده تر و دشوارتر از سایر مناطق مربوط به بینایی مصنوعی مانند شبکیه یا عصب بینایی است. پردازش میدان تصویری در مکانهایی جز قشر بینایی بسیار ساده تر است. علاوه بر این هر بخش کورتکس در رابطه با جنبه های مختلف بینایی تخصصی بوده و در نتیجه تحریک مستقیم ساده منجر به شکلگیری تصویر کامل نمیشود.
جراحی های کاشت مغزی بسیار خطرناک بوده و نیاز به تحقیقات بیشتر در این زمینه است. با این وجود پروتزهای بینایی قشری برای افرادی که دارای شبکیه یا عصب بینایی کاملاً آسیب دیده هستند بسیار موثر بوده و جز تنها راه های بازیابی بینایی آنها است، بنابراین به تحولات بیشتری نیاز است. [4]
کاشت شنوایی
در حالی که پیشرفت کمی در توسعه پروتز شنوایی مناسب جهت ارتباط مستقیم با قشر شنوایی انجام شده، اما برخی دستگاه ها مانند کاشت ساقه مغز شنوایی و کاشت حلزونی وجود دارد که در بهبود شنوایی ناشنوایان موفقیت آمیز بوده اند.
همچنین مطالعاتی با استفاده از آرایه ها میکروالکترودی برای خواندن قشر شنوایی در حیوانات انجام شده است. مطالعه ای بر روی موش ها انجام شده که در آن با توسعه نوعی ایمپلنت خوانش همزمان از کرتکس شنوایی و تالاموس ممکن شده است. خوانش های این آرایه میکروالکترودی جدید به وضوح با سایر دستگاه های قابل دسترس که خوانش همزمان ارائه نمیدهند مشابه بود. [5] با مطالعاتی مانند این ، می توان به پروتزهای شنوایی جدیدی دست یافت.
کاشت های شناختی
برخی از ایمپلنت های قشری برای بهبود عملکرد شناختی طراحی شده اند. این ایمپلنت ها در قشر پیشانی یا هیپوکامپ قرار میگیرند. ایمپلنت های پیشانی به وسیله تکثیر واحد minicolumn شلیک های نورونی به بازگرداندن توجه ، تصمیم گیری و انتخاب حرکت کمک می کنند. [6] پروتز هیپوکامپ به ترمیم توانایی های حافظه طولانی مدت بیمار کمک می کند. محققان در تلاشند با کشف اینکه چگونه مغز حافظه های مختلف را در هیپوکامپ کد و ذخیره می کند ، پایه عصبی حافظه را تعیین کنند.
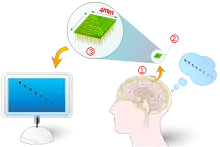
محققان با تقلید از کدینگ طبیعی مغز در تحریک الکتریکی درصدد جایگزینی مناطق به خطر افتاده هیپوکامپ و ترمیم عملکرد آن هستند. [7] پروتز هیپوکامپ میتواند بر درمان بیماری هایی مانند سکته مغزی ، آلزایمر و ضربه مغزی که بر شناخت تأثیر می گذارند اثر بگذارد.
رابط مغز-رایانه
رابط مغز-کامپیوتر (BCI) نوعی کاشت است که امکان ارتباط مستقیم بین مغز بیمار و برخی از سخت افزارهای خارجی را فراهم می کند. از اواسط دهه 1990 ، میزان تحقیقات انجام شده در مورد BCI در هر دو مدل حیوانی و انسانی بصورت نمایی افزایش یافته است. بیشتر رابط های مغز -رایانه برای نوعی از استخراج سیگنال عصبی استفاده می شوند ، در حالی که برخی سعی در برگرداندن احساس از طریق سیگنال کاشته شده دارند. [3] به عنوان نمونه ای از استخراج سیگنال در BCI میتوان سیگنالی را از مغز بیمار پاراپلژیک گرفته و از آن برای حرکت یک پروتز روباتیکی استفاده کرد. بیماران فلج میتوانند از این قبیل دستگاه ها بهره زیادی برند زیرا قابلیت کنترل را تاحدی به بیمار برمی گرداند. تحقیقات کنونی BCI بر این متمرکز است که کدام نواحی مغز قابلیت کنترل توسط شخص را دارد.
بیشتر تحقیقات بر ناحیه حسی حرکتی مغز به وسیله تصور فعالیت حرکتی جهت کنترل یک شی تمرکز دارند در حالی که برخی دیگر به دنبال تعیین این هستند که آیا شبکه کنترل شناختی مکانی مناسب برای کاشت هست. این ناحیه یک شبکه عصبی ست که پردازش های ذهنی را در خدمت فرمان یا قصد کنترل چیزی به جای تصور حرکت هماهنگ می کند. [9] می توان به ایجاد حس لامسه در اندام مصنوعی به عنوان نمونه ای از بازگشت حس از طریق کاشت اشاره کرد. عضو جایگزین اندام قطع شده هیچ پاسخ لمسی ندارد اما از طریق کاشت در ناحیه حسی پیکری مغز می توان حس لمس مصنوعی را به آن داد.
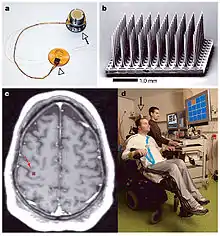
یک مثال جاری از BCI می تواند BrainGate باشد ، دستگاهی که توسط Cyberkinetics ساخته شده است. این BCI در ماه مه 2009 در مرحله دوم آزمایش های بالینی خود قرار گرفت. در مرحله اول آزمایش شخصی با آسیب شدید نخاعی که هیچ کنترلی بر اندام های حرکتی خود نداشت مورد بررسی قرار گرفت و توانست با تفکر خود موس کامپیوتر را کنترل کند. توسعه های بعدی امکان ارتباط پیچیده تر همچون کنترل بازوی روباتیک را همراه دارد.
مزایا
شاید یکی از بزرگترین مزایای کاشت قشری نسبت به سایر پروتز های عصبی ، ارتباط مستقیم با کورتکس باشد. عدم عبور از بافت های آسیب دیده در مسیر بینایی درمان طیف گسترده ای از بیماران را ممکن می سازد. این ایمپلنت ها همچنین میتواند به صورت جایگزینی برای بافت های آسیب دیده قشر مغزی عمل کند. بیومیمیتیک به ایمپلنت این امکان را می دهد که به عنوان یک مسیر متناوب عمل کند.
معایب
ایمپلنتی که به صورت مستقیم به قشر مغز متصل است مشکلاتی را به همراه دارد. یکی از مسائل مهم ، سازگاری زیستی (نوع پاسخ بدن به جسم خارجی) است. اگر بدن ایمپلنت را پس بزند کاشت باعث ایجاد ضرر برای بیمار می شود. علاوه بر سازگاری زیستی ، بعد از قرارگیری ایمپلنت در محل ، ممکن است بدن در مدت زمان طولانی نسبت به آن واکنش منفی نشان داده و کاشت را بی اثر کند. [10] کاشت یک آرایه میکروالکترود می تواند به بافت های اطراف آسیب وارد کند. شکل گیری بافت اسکار در اطراف الکترودها می تواند مانع رسیدن برخی سیگنالها به سلولهای عصبی مورد نظر شود. در اکثر آرایه های میکروالکترودی جهت ارائه بهترین عملکرد باید فاصله سلول های عصبی از الکترود حدود 50 میکرون باشد حال اینکه تحقیقات انجام شده بر حیوانات نشان داده که کاشت باعث کاهش قابل توجه تراکم سلول ها در این محدوده می شود. همچنین نشان داده شده است که ایمپلنت ها باعث نابودی اعصاب در محل کاشت می شوند.
کد کردن عصبی موجب سخت شدن کاشت قشری به خصوص کاشت های شناختی می شود. محققان سختی را در تعیین اینکه چطور کدهای مغزی حافظه را متمایز میکند می دانند. به عنوان مثال ، نحوه رمزگذاری مغز برای حافظه صندلی بسیار متفاوت از حافظه لامپ است. با درک کاملی از کدهای عصبی می توان به پیشرفت بیشتری در توسعه پروتز هیپوکامپ جهت تقویت حافظه رسید.
با توجه به منحصر به فرد بودن کورتکس هر بیمار ، استاندارد کردن روش های مربوط به کاشت مستقیم دشوار است. [4] بسیاری از ویژگی های فیزیکی بین مغزها مشترک است، اما چین ها یا شیارها (آناتومی عصبی) در مقایسه با یکدیگر می تواند متفاوت باشد. این باعث منحصر به فرد شدن هر روش و در نتیجه اجرای طولانی تر آن می شود. علاوه بر این ، طبیعت اثر مدنظر یک آرایه میکروالکترودی به دلیل واریانس بیان شده در رابطه با قشر منحصر به فرد هر شخص (تفاوت در ویژگی قشرها) محدود است. آرایه های میکروالکترود امروزی نیز به دلیل اندازه فیزیکی و نرخ پردازش داده قابل دستیابی محدود شده و همچنان تحت کنترل خصوصیات تصریح شده قانون مور هستند.
تحولات آینده
با انجام تحقیقات بیشتر ، تحولات بیشتری حاصل شده که باعث افزایش دوام و استفاده از کاشت قشری می شود. کاهش اندازه ایمپلنت ها کمک به کمتر شدن پیچیدگی و حجم روش ها می کند. افزایش طول عمر این ابزار نیز در طول تحولات مدنظر قرار می گیرد. هدف از توسعه ایمپلنت های جدید "جلوگیری از تخریب هیدرولیتی ، اکسیداتیو و آنزیمی یا حداقل کند کردن آن تا جای ممکن به دلیل محیط سخت بدن انسان است که باعث می شود رابط کاربری قبل از تعویض در یک دوره زمانی طولانی کار کند. " [2] با افزایش طول عمر کاربری عملیات کمتری برای نگهداری لازم بوده و این امکان را می دهد که میزان پلیمرهای بیشتری در ساخت ایمپلنت ها قابل استفاده بوده و تنوع آن ها زیاد شود. با پیشرفت فناوری ، محققان می توانند الکترودها را به صورت متراکم تر در آرایه ها قرار داده و موجب انتخاب بهتری شوند. زمینه دیگر بررسی بسته باتری تامین کننده توان این دستگاه ها است. تلاش هایی برای کاهش اندازه کلی این بسته ها و کاهش مزاحمت آن ها برای بیمار انجام شده است. کاهش توان موردنیاز ایمپلنت ها نیز مدنظر است زیرا این امر باعث کاهش گرمای تولیدشده توسط ایمپلنت و در نتیجه خطر آسیب به بافت های اطراف آن می شود.
منابع
- Berger, T. W., Hampson, R. E., Song, D., Goonawardena, A., Marmarelis, V. Z., & Deadwyler, S. A. (2011). A cortical neural prosthesis for restoring and enhancing memory. Journal of Neural Engineering, 8(4). doi:10.1088/1741-2560/8/4/046017
- Hassler, C., Boretius, T., & Stieglitz, T. (2011). Polymers for Neural Implants. Journal of Polymer Science Part B-Polymer Physics, 49(1), 18-33. doi:10.1002/polb.22169
- Konrad, P., & Shanks, T. (2010). Implantable brain computer interface: Challenges to neurotechnology translation. Neurobiology of Disease, 38(3), 369-375. doi:10.1016/j.nbd.2009.12.007
- Fernandes, R. A. B., Diniz, B., Ribeiro, R., & Humayun, M. (2012). Artificial vision through neuronal stimulation. Neuroscience Letters, 519(2), 122-128. doi:10.1016/j.neulet.2012.01.063
- McCarthy, P. T., Rao, M. P., & Otto, K. J. (2011). Simultaneous recording of rat auditory cortex and thalamus via a titanium-based, microfabricated, microelectrode device. Journal of Neural Engineering, 8(4). doi:10.1088/1741-2560/8/4/046007
- Hampson, R. E., Gerhardt, G. A., Marmarelis, V., Song, D., Opris, I., Santos, L., . . . Deadwyler, S. A. (2012). Facilitation and restoration of cognitive function in primate prefrontal cortex by a neuroprosthesis that utilizes minicolumn-specific neural firing. Journal of Neural Engineering, 9(5). doi:10.1088/1741-2560/9/5/056012
- Hampson, R. E., Song, D., Chan, R. H. M., Sweatt, A. J., Riley, M. R., Gerhardt, G. A., . . . Deadwyler, S. A. (2012). A Nonlinear Model for Hippocampal Cognitive Prosthesis: Memory Facilitation by Hippocampal Ensemble Stimulation. IEEE Transactions on Neural Systems and Rehabilitation Engineering, 20(2), 184-197. doi:10.1109/tnsre.2012.2189163
- Berger, T. W., Ahuja, A., Courellis, S. H., Deadwyler, S. A., Erinjippurath, G., Gerhardt, G. A., . . . Wills, J. (2005). Restoring lost cognitive function. IEEE Engineering in Medicine and Biology Magazine, 24(5), 30-44. doi:10.1109/memb.2005.1511498
- Vansteensel, M. J., Hermes, D., Aarnoutse, E. J., Bleichner, M. G., Schalk, G., van Rijen, P. C., . . . Ramsey, N. F. (2010). Brain-Computer Interfacing Based on Cognitive Control. Annals of Neurology, 67(6), 809-816. doi:10.1002/ana.21985
- Potter, K. A., Buck, A. C., Self, W. K., & Capadona, J. R. (2012). Stab injury and device implantation within the brain results in inversely multiphasic neuroinflammatory and neurodegenerative responses. Journal of Neural Engineering, 9(4). doi:10.1088/1741-2560/9/4/046020