نظام سلامت
نظام سلامت، سیستم بهداشتی، که بعضی اوقات به عنوان سیستم مراقبت بهداشتی یا سیستم بهداشت و درمان شناخته میشود، سازماندهی افراد، موسسات و منابع است که خدمات بهداشتی را برای برآورده ساختن نیازهای بهداشتی جمعیت هدف ارائه میدهند.
طیف گستردهای از سیستمهای بهداشتی. در سراسر جهان وجود دارد که با تاریخ و ساختار سازمانی مختلفی مانند کشورهای مختلف وجود دارد. بهطور ذاتی، کشورها باید سیستمهای بهداشتی را با توجه به نیازها و منابع خود طراحی و توسعه دهند، گرچه عناصر مشترک در تقریباً تمام سیستمهای بهداشتی، مراقبت اولیه بهداشتی و اقدامات بهداشت عمومی هستند.[1] در برخی کشورها، برنامهریزی سیستم بهداشتی بین شرکت کنندگان در بازار توزیع می شود. در دیگران، در میان دولتها، اتحادیههای کارگری، موسسات خیریه، سازمانهای مذهبی یا سایر سازمانهای هماهنگ برای ارائه خدمات بهداشتی برنامهریزی شده هدفمند به جمعیتهایی که آنها خدمت میکنند، یک تلاش هماهنگ وجود دارد. با این حال، برنامهریزی مراقبتهای بهداشتی به عنوان اغلب تکاملی و نه انقلابی توصیف شدهاست.[2][3]
اهداف
سازمان بهداشت جهانی (WHO)، مسئولیت هدایت و هماهنگی برای سلامتی در سیستم سازمان ملل متحد، هدف از مراقبتهای بهداشتی جهانی را ترویج می کند: برای اطمینان از اینکه همه مردم برای دریافت خدمات بهداشتی بدون نیاز به هزینههای مالی به آنها نیاز پیدا میکنند. به گفته سازمان بهداشت جهانی، اهداف سیستمهای مراقبت بهداشتی سلامت خوبی برای شهروندان، پاسخگویی به انتظارات جمعیت و وسایل منصفانه برای تأمین بودجه است. پیشرفت به سوی آنها بستگی دارد که چگونه سیستمها چهار وظیفه حیاتی را انجام میدهند: ارائه خدمات بهداشتی، تولید منابع، تأمین مالی و نظارت.[4] ابعاد دیگر برای ارزیابی سیستمهای بهداشتی عبارتند از: کیفیت، کارایی، پذیرش و صلاحیت.[2] آنها همچنین در ایالات متحده به عنوان «پنج سی» نامیده شدهاند: هزینه، پوشش، سازگاری، پیچیدگی، و بیماریهای مزمن.[5] همچنین تداوم مراقبتهای بهداشتی یکی از اهداف اصلی است.[6]
تعاریف
اغلب سیستم بهداشتی با دیدگاه کاهش یافته، به عنوان مثال، کاهش آن به سیستم مراقبت بهداشتی تعریف شدهاست. برای مثال، در بسیاری از نشریات، هر دو اصطلاحات به صورت تعویض استفاده میشوند. برخی از نویسندگان[7] استدلالهایی را برای گسترش مفهوم سیستمهای بهداشتی ارائه کردهاند که نشان میدهد ابعاد بیشتری را. باید در نظر گرفت:
- سیستمهای بهداشتی نباید تنها از نظر مؤلفههای آنها، بلکه از ارتباطات آنها نیز بیان شود.
- سیستمهای بهداشتی. باید شامل نهاد نهاد یا بخش عرضه سیستم بهداشتی، بلکه جمعیت باشد؛
- سیستمهای بهداشتی باید از لحاظ اهداف خود شامل نه تنها بهبود سلامت، بلکه همچنین عدالت، پاسخگویی به انتظارات قانونی، احترام به شأن و تأمین مالی عادلانه، از جمله؛
- سیستمهای بهداشتی نیز باید از لحاظ عملکرد آنها تعریف شود، از جمله ارائه مستقیم خدمات، چه اینکه آنها خدمات پزشکی یا بهداشت عمومی هستند، بلکه همچنین "سایر توابع فعال، نظیر نظارت، تامین مالی، و تولید منابع، از جمله مواردی که احتمالاً پیچیدهترین چالشها، نیروی کار سلامت است. "[7]
تعریف سازمان بهداشت جهانی
سازمان بهداشت جهانی سیستمهای بهداشتی را به صورت زیر تعریف میکند:
یک سیستم بهداشتی متشکل از همه سازمانها، افراد و اقداماتی است که قصد اصلی آن ارتقای، بازیابی یا حفظ سلامتی است. این شامل تلاش برای تأثیر عوامل تعیینکننده سلامت و نیز فعالیتهای مستقیمتر بهبود سلامت است؛ بنابراین سیستم بهداشتی بیش از هرم از امکانات دولتی است که خدمات بهداشتی شخصی را ارائه میدهند. این شامل، برای مثال، مادر مراقبت از یک کودک بیمار در خانه است؛ ارائه دهندگان خصوصی؛ برنامههای تغییر رفتار مبارزات کنترل بردار؛ سازمانهای بیمه درمانی؛ قوانین بهداشت و ایمنی شغلی. این شامل فعالیتهای بین بخشها توسط کارکنان بهداشتی است، به عنوان مثال، تشویق وزارت آموزش و پرورش به ترویج آموزش زنان، شناخته شده تعیینکننده سلامت بهتر است.
ارائه دهندگان
ارائه دهندگان خدمات بهداشتی، موسسات یا افرادی هستند که خدمات بهداشتی را ارائه میدهند. افراد از جمله متخصصان بهداشت و حرفههای بهداشت همجوار میتوانند به عنوان کارمند در بیمارستان، کلینیک یا سایر موسسات بهداشتی. مشغول به کار باشند یا به عنوان کارمند دولتی، خصوصی برای سودآوری یا خصوصی برای سودآوری (به عنوان مثال، سازمان دولتی) آنها ممکن است در خارج از مراقبت مستقیم از بیمار مانند در بخش بهداشت دولتی یا سایر سازمان، آزمایشگاه پزشکی یا مؤسسه آموزش بهداشت کار کنند. نمونههایی از کارکنان بهداشتی عبارتند از پزشکان، پرستاران، تکنسینهای اورژانس ۱۱۵، ماماها، متخصصین تغذیه، دامپزشکان، دندانپزشکان، تکنسینهای آزمایشگاهی پزشکی، درمانگران، روانشناسان، داروسازان، اعضای کیهانشناسی، متخصصان اپتومتری، کارکنان بهداشت عمومی، پزشکان سنتی و دیگران.
منابع مالی
Aug2005.jpg.webp)
بهطور کلی پنج روش اولیه برای تأمین مالی سیستمهای بهداشتی وجود دارد:[8]
- مالیات عمومی به دولت، شهرستان یا شهرداری
- بیمه درمانی ملی
- بیمه بهداشتی داوطلبانه یا خصوصی
- پرداخت خارج از جیب
- کمکهای مالی به موسسات خیریه
سیستمهای بسیاری از کشورها دارای ترکیبی از پنج مدل هستند. یک مطالعه[9] بر اساس دادههای OECD نتیجه گرفت که تمام انواع مراقبتهای بهداشتی «با» یک سیستم سلامت کارآمد سازگار است. این مطالعه همچنین ارتباط بین تأمین مالی و کنترل هزینه را نشان نمیدهد…
اصطلاح بیمه درمانی بهطور کلی برای توصیف نوع بیمه ای است که برای هزینههای پزشکی پرداخت میشود. گاهی اوقات بهطور گستردهتر به کار میرود که شامل بیمههای پوشش معلولیت یا نیازهای مراقبت پرستاری یا مراقبتهای بهداشتی درازمدت است. این ممکن است از طریق یک برنامه بیمه اجتماعی یا از شرکتهای بیمه خصوصی ارائه شود. این ممکن است به صورت گروهی به دست آمده (به عنوان مثال توسط یک شرکت برای پوشش دادن کارمندان آن) یا خریداری شده توسط مصرفکنندگان فردی. در هر مورد حق بیمه یا مالیات بیمه شده را از هزینههای مراقبتهای بهداشتی بالا یا غیرمنتظره محافظت میکند.
با برآورد هزینه کلی هزینههای مراقبتهای بهداشتی، یک ساختار مالی معمول (مانند حق بیمه ماهیانه یا مالیات سالانه) میتواند توسعه یابد و اطمینان حاصل شود که پول برای پرداخت هزینههای مراقبتهای بهداشتی مشخص شده در قرارداد بیمه در دسترس است. مزایا معمولاً توسط یک سازمان دولتی، یک صندوق بهداشتی غیرانتفاعی یا شرکتی که قصد کسب سود را دارند، اداره میشود.[10]
بسیاری از اشکال بیمه تجاری تجاری هزینههای خود را با محدود کردن مزایایی که از طریق تخفیف، همکاری پرداخت، همکاری بیمه ای، محرومیت از سیاست و محدودیتهای پوشش کامل پرداخت میشوند، کنترل میکنند و به شدت محدودیت یا عدم پوشش شرایط موجود را دارند. بسیاری از طرحهای دولت نیز دارای طرحهای پرداخت همکاری هستند، اما به علت فشار سیاسی، گزینشها به ندرت اتفاق میافتند. طرحهای بیمه بزرگتر نیز ممکن است با ارائه دهندگان هزینههای مذاکره کنند.
بسیاری از اشکال طرحهای بیمه اجتماعی هزینههای خود را کنترل میکنند با استفاده از قدرت چانه زنی جامعه خود که آنها نماینده برای کنترل هزینهها در سیستم تحویل مراقبتهای بهداشتی هستند. به عنوان مثال، با مذاکره قیمت دارو بهطور مستقیم با شرکتهای داروسازی که هزینههای استاندارد را با کارکنان پزشکی میپردازند یا هزینههای مراقبتهای بهداشتی غیر ضروری را کاهش میدهد. طرحهای اجتماعی گاهی اوقات مشاغلی مربوط به درآمد را به عنوان بخشی از یک طرح برای ارائه مراقبتهای بهداشت عمومی ارائه می دهند که ممکن است یا ممکن است شامل استفاده از بیمههای تجاری و غیر تجاری نیز نشوند. اساساً ثروتمندتر نسبت به این طرح نسبت به نیازهای نسبتاً فقیر که به این ترتیب نسبتاً کمتری کمک میکنند، بیشتر پرداخت میشود. . معمولاً مشاغل پرداخت ثروتمند و حداقلی که بیمه شده باید انجام دهد (اغلب به صورت حداقل سهم، مشابه با یک تخفیف در مدلهای بیمه تجاری) معمولاً شامل میشود.
علاوه بر این روشهای تأمین مالی مراقبتهای بهداشتی سنتی، بعضی از کشورهای دارای درآمد پایین و شرکای توسعه همچنین مکانیسمهای مالی غیر سنتی. یا نوآورانه ای را برای افزایش زایمان و پایداری مراقبتهای بهداشتی در نظر میگیرند[11] مانند مشارکتهای کوچک، مشارکتهای دولتی و خصوصی و مالیات بر معاملات مالی مبتنی بر بازار است. برای مثال، از ماه ژوئن ۲۰۱۱، UNITAID از ۲۹ کشور عضو، از جمله چندین کشور آفریقای جنوبی، از طریق یک بلیط اتوبوس بلیط هوایی برای افزایش دسترسی به مراقبت و درمان برای HIV / AIDS، سل و مالاریا در ۹۴ کشور، بیش از یک میلیارد دلار جمعآوری کردهاست. .[12]
مدل پرداخت
در اکثر کشورها، هزینههای دستمزد برای پزشکان بهداشتی بین ۶۵ تا ۸۰ درصد از هزینههای سیستم بهداشتی تجدید پذیر تعیین میشود.[13][14] سه راه برای پرداخت پزشکان وجود دارد: هزینه خدمات، سرانه و حقوق و. دستمزد. علاقه به ترکیب عناصر این سیستمها افزایش یافتهاست.[15]
هزینه برای خدمات
پرداخت هزینه برای خدمات ترتیبات پرداخت پزشکان عمومی (GPS) بر اساس این سرویس است.[15] آنها حتی بیشتر برای متخصصانی که در مراقبتهای اورژانسی کار میکنند استفاده میشوند.[15]
دو راه برای تنظیم سطوح هزینه وجود دارد:[15]
- توسط تمرینکنندگان فردی
- مذاکرات مرکزی (مانند ژاپن، آلمان، کانادا و فرانسه) یا مدل ترکیبی (مانند استرالیا، بخش ۲ فرانسه و نیوزیلند) که پزشکان عمومی میتوانند هزینههای اضافی. را در بالاتر از نرخ بازپرداخت بیمار استاندارد قرار دهند.
سرمایهگذاری
در سیستمهای پرداخت سربسته، پزشکان عمومی برای هر بیمار در لیست خود، معمولاً با تنظیمات برای عوامل مانند سن و جنس، پرداخت میشوند.[15] به گفته OECD، "این سیستمها در ایتالیا (با هزینههای گوناگون)، در همه چهار کشور انگلستان (با هزینه و هزینههای خاصی برای خدمات خاص)، اتریش (با هزینه خدمات خاص)، دانمارک (یک سوم از درآمد با هزینه باقیمانده برای خدمات)، ایرلند (از سال ۱۹۸۹)، هلند (هزینه خدمات برای بیمه خصوصی و کارمندان دولتی) و سوئد (از سال ۱۹۹۴). پرداختهای مستمری در "محیطهای مراقبتی" در ایالات متحده بیشتر شدهاست… "[15]
طبق OECD، "سیستمهای پنهان اجازه میدهد کمک کنندگان برای کنترل سطح کلی هزینههای بهداشت اولیه، و تخصیص بودجه در میان پزشکان از طریق ثبت نام بیمار تعیین میشود.. با این حال، تحت این رویکرد، پزشکان عمومی ممکن است تعداد زیادی از بیماران را ثبت نام کرده و زیر آن خدمات خود را ثبت کنند، خطرات بهتر را انتخاب کرده و بیماران را که میتوانستند به طور مستقیم توسط پزشک درمان شوند، ارجاع میدهند. آزادی انتخاب مصرف کننده بیش از پزشکان، همراه با اصل "پول پس از بیمار" ممکن است تعدادی از این خطرات را تعدیل کند. به استثنای انتخاب، این مشکلات به احتمال زیاد کمتر از نوع تسهیلات نوعی حقوق هستند.»[15]
ترتیبات حقوق
در چندین کشور OECD، پزشکان عمومی (GPs) برای حقوق کارمندان دولت مشغول به کار هستند.[15] طبق اظهار OECD، "ترتیبات حقوق و مزایا به منابع مالی کمک میکند تا هزینههای مراقبتهای اولیه مراقبت را مستقیماً کنترل کنند. اما ممکن است منجر به کمبود خدمات (کاهش حجم کار)، ارجاعات بیش از حد به ارائه دهندگان ثانویه و عدم توجه به ترجیحات بیماران شود."[15] جنبش دور از این سیستم بودهاست.[15]
منابع اطلاعاتی
اطلاعات صدا نقش حیاتی را در تحویل مراقبت بهداشتی مدرن و کارایی سیستمهای بهداشتی ایفا میکند. اطلاعرسانی پزشکی - تقاطع علوم اطلاعات، پزشکی و مراقبتهای بهداشتی - معاملات با منابع، دستگاهها و روشهای مورد نیاز برای بهینهسازی کسب و استفاده از اطلاعات در سلامت و زیست پزشکی. ابزارهای لازم برای برنامهنویسی و مدیریت اطلاعات صحیح شامل دستورالعملهای بالینی، اصطلاحات پزشکی رسمی و رایانهها و سایر فناوریهای اطلاعات و ارتباطات میباشد. انواع دادههای بهداشتی پردازش شده ممکن است شامل پرونده پزشکی بیمار، اداره بیمارستان و عملکرد بالینی و اطلاعات منابع انسانی باشد..
استفاده از اطلاعات سلامت در ریشه سیاست مبتنی بر شواهد و مدیریت مبتنی بر شواهد در مراقبتهای بهداشتی قرار دارد. بهطور فزاینده، فناوری اطلاعات و ارتباطات برای بهبود سیستمهای بهداشتی در کشورهای در حال توسعه مورد استفاده قرار میگیرد: استانداردسازی اطلاعات بهداشتی؛ تشخیص کامپیوتری و نظارت بر درمان؛ اطلاعرسانی گروههای جمعیت بر سلامتی و درمان.[16]
مدیریت
مدیریت هر سیستم بهداشتی معمولاً از طریق مجموعه ای از سیاستها و برنامههای اداره شده توسط دولت، بخش خصوصی و دیگر گروهها در زمینههایی نظیر ارائه خدمات بهداشتی و تأمین مالی شخصی، داروسازی، منابع انسانی بهداشتی و بهداشت عمومی به کار گرفته میشود.
سلامت عمومی به تهدیدات سلامتی کلی جامعه مبتنی بر تجزیه و تحلیل سلامت جمعیت مربوط میشود. جمعیت مورد نظر میتواند به اندازه تعداد انگشت شماری از مردم یا بزرگتر از همه ساکنان قارههای مختلف باشد (به عنوان مثال، در مورد یک بیماری همه گیر). سلامت عمومی بهطور کلی به اپیدمیولوژی، آمار زیستی و خدمات بهداشتی تقسیم میشود. محیط زیست، اجتماعی، رفتاری و سلامت شغلی همچنین زیرمجموعههای مهم هستند..
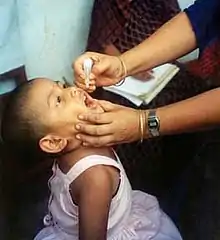
امروزه اکثر دولتها اهمیت برنامههای بهداشت عمومی را در کاهش شیوع بیماری، معلولیت، اثرات پیری و نابرابریهای بهداشتی، اهمیت میدانند، اگر چه بهداشت عمومی بهطور کلی در مقایسهٔ با دارو به میزان قابل توجهی کمتر دریافت میکند. به عنوان مثال، اکثر کشورها یک سیاست واکسیناسیون دارند، حمایت از برنامههای بهداشت عمومی در ارائه واکسیناسیون برای ترویج سلامت. واکسیناسیون در برخی کشورها داوطلبانه است و در بعضی از کشورها اجباری است. بعضی از دولتها تمام یا بخشی از هزینههای واکسن را در یک برنامه واکسیناسیون ملی پرداخت میکنند.
ظهور سریع بسیاری از بیماریهای مزمن که نیاز به مراقبت و درمان طولانی مدت دارند، بسیاری از مدیران بهداشت و سیاست گذاران مجدداً اقدامات تحویل مراقبتهای بهداشتی خود را بررسی میکنند. مسئله سلامت مهم در حال حاضر در جهان HIV / ایدز است.[17] یکی دیگر از مهمترین نگرانیهای بهداشت عمومی، دیابت است.[18] در سال ۲۰۰۶، به گفته سازمان بهداشت جهانی، حداقل ۱۷۱ میلیون نفر در سراسر جهان از دیابت مبتلا هستند. بروز آن به سرعت در حال افزایش است و برآورد شدهاست که تا سال ۲۰۳۰ این تعداد دو برابر خواهد شد. جنبه بحثبرانگیز بهداشت عمومی کنترل مصرف سیگار کشیدن است که به سرطان و سایر بیماریهای مزمن مرتبط است.[19]
مقاومت آنتیبیوتیک یکی دیگر از نگرانیهای عمده است که منجر به ظهور بیماریهایی مانند سل میشود. سازمان بهداشت جهانی برای مبارزات انتخاباتی روز جهانی بهداشت سال ۲۰۱۱، خواستار تشدید تعهد جهانی برای حفاظت از آنتیبیوتیکها و سایر داروهای ضد میکروبی برای نسلهای آینده شدهاست..
عملکرد سیستمهای بهداشتی

از سال ۲۰۰۰، ابتکارات بیشتر و بیشتر در سطوح بینالمللی و ملی به منظور تقویت سیستمهای بهداشتی ملی به عنوان اجزای اصلی سیستم بهداشت جهانی گرفته شدهاست. داشتن این زمینه در ذهن، ضروری است که چشمانداز روشن و بدون محدودیت سیستمهای بهداشت ملی، که میتواند پیشرفتهای بیشتری در سلامت جهانی ایجاد کند. توسعه و انتخاب شاخصهای عملکرد در حقیقت به شدت وابسته به چارچوب مفهومی است که برای ارزیابی عملکرد سیستمهای بهداشتی تعیین شدهاست.[21] همانند اکثر سیستمهای اجتماعی، سیستمهای بهداشتی سیستمهای سازگار پیچیدهای هستند که در آن تغییر نیازی به پیروی از مدلهای مدیریت سفت و سخت نیست.[22] در سیستمهای پیچیده، وابستگی مسیر، خواص اضطرابی و دیگر الگوهای غیر خطی دیده میشود،[23] که میتواند منجر به توسعه دستورالعملهای نامناسب برای ایجاد سیستمهای بهداشتی پاسخگو شود.[24]

تعداد زیادی از ابزارها و دستورالعملها توسط سازمانهای بینالمللی و شرکای توسعه برای کمک به تصمیم گیرندگان سیستمهای بهداشتی برای نظارت و ارزیابی تقویت سیستمهای بهداشتی[26] از جمله توسعه منابع انسانی[27] با استفاده از تعاریف، شاخصها و اقدامات استاندارد، منتشر میشود. در پاسخ به مجموعه ای از مقالات منتشر شده در سال ۲۰۱۲ توسط اعضای گروه کاری سازمان بهداشت جهانی در زمینه توسعه سیستمهای بهداشتی، محققان کنسرسیوم سیستمهای بهداشتی آینده ادعا میکنند که تمرکز کافی برای «شکاف اجرای سیاست» وجود دارد. شناخت تنوع ذینفعان و پیچیدگی سیستمهای بهداشتی بسیار ضروری است تا اطمینان حاصل شود که دستورالعملهای مبتنی بر شواهد با فروتنی لازم و بدون پایبندی سخت به مدلهای تحت سلطه تعداد محدودی از رشتهها مورد آزمایش قرار میگیرند.[24][28] خدمات بهداشتی و درمانی اغلب برنامههای بهبود کیفیت را برای غلبه بر این شکاف اجرای سیاست اجرا میکنند. اگرچه بسیاری از مراقبتهای بهداشتی بهبود مییابند، اما بخش بزرگی از آنها برای حفظ سلامت خود موفقند ابزار و چارچوبهای متعدد برای پاسخ به این چالش و افزایش طول عمر بهبود یافتهاست. یک ابزار برجسته نیاز به این ابزار برای پاسخ به تنظیمات و تنظیمات کاربر برای بهینهسازی تأثیر برجسته است.[29]
تحقیقات سیاست و سیاستهای بهداشتی (HPSR) یک رشته چند رشتهای است که با سنتهای تحقیقاتی غالب در زمینه «ضبط انضباطی» به چالش میکشد و این استدلال میکند که این سنتها تعاریف زودرس و نامناسب را ایجاد میکنند که مانع از تقویت سیستمهای بهداشتی میشوند.[30] HPSR در کشورهای کم درآمد و با درآمد متوسط تمرکز میکند و بر پارادایم علمی اجتماعی نسبیت گرایانه تمرکز میکند که به رسمیت میشناسد که همه پدیدهها از طریق رفتار و تفسیر انسان ساخته شدهاند. با استفاده از این رویکرد، HPSR با ارائه یک درک پیچیده از زمینه به منظور ارتقای یادگیری سیاستهای بهداشتی، به سیستمهای بهداشتی کمک میکند.[31] HPSR خواستار دخالت بیشتر بازیگران محلی، از جمله سیاستگذاران، جامعه مدنی و محققان در تصمیمگیریهایی است که در مورد تأمین مالی تحقیقات سیاستهای سلامت و تقویت سیستمهای بهداشتی ایجاد شدهاست.[32]
مقایسه بینالمللی
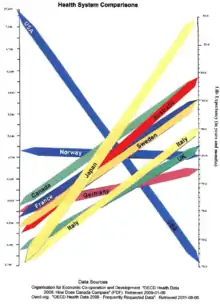
سیستمهای بهداشتی میتوانند بهطور قابل ملاحظه ای از کشور به کشور متفاوت باشند و در چند سال اخیر مقایسههای بینالمللی صورت گرفتهاست. سازمان بهداشت جهانی در گزارشی در سال ۲۰۰۰ بهداشت جهانی رتبهبندی سیستمهای بهداشتی در سراسر جهان را بر اساس معیارهای سطح کلی و توزیع سلامتی در جمعیتها و پاسخگویی و تأمین عادلانه خدمات بهداشتی ارائه کرد.[4] اهداف سیستمهای بهداشتی، طبق گزارش جهانی سلامت WHO 2000 - سیستمهای بهداشت: بهبود عملکرد (WHO، 2000)[33] سلامت خوب، پاسخگویی به انتظارات جمعیت و مشارکت مالی منصفانه است. در مورد نتایج این ارزیابی WHO[34] و به ویژه بر اساس رتبهبندی کشور مرتبط با آن، چندین بحث وجود دارد[35] به نظر میرسد که بیشتر به انتخاب شاخصهای حفظ شده بستگی دارد..
مقایسه مستقیم آمار بهداشتی در سراسر کشور پیچیدهاست. صندوق کشورهای مشترکالمنافع در نظرسنجی سالانه خود، «آینه، آینه در دیوار»، عملکرد سیستمهای بهداشتی در استرالیا، نیوزیلند، انگلستان، آلمان، کانادا و ایالات متحده را مقایسه میکند. در سال ۲۰۰۷ این مطالعه نشان داد که اگرچه سیستم ایالات متحده گرانتر است، اما در مقایسه با سایر کشورها بهطور مداوم ضعیف است.[36] تفاوت عمده بین ایالات متحده و سایر کشورها در این مطالعه این است که ایالات متحده تنها کشور بدون مراقبت بهداشت عمومی است. OECD همچنین آمار مقایسههای را جمعآوری میکند و پروفایلهای مختصر کشور را منتشر کردهاست.[37][38][39] بهداشت مصرفکننده نیروگاه میسازد مقایسه بین هر دو سیستم مراقبتهای بهداشتی ملی در شاخص مصرفکننده سلامت یورو و مناطق خاصی از مراقبتهای بهداشتی مانند دیابت[40] و هپاتیت.[41]
| کشور | امید به زندگی[42] | میزان مرگ و میر نوزادان[43] | مرگ و میر قابل پیشگیری در هر ۱۰۰٬۰۰۰ نفر در سال 2007[44] | پزشکان در هر ۱۰۰۰ نفر | پرستاران در هر ۱۰۰۰ نفر | هزینه سرانه برای سلامتی (USD PPP) | هزینههای مراقبتهای بهداشتی به عنوان یک درصد از تولید ناخالص داخلی | درصد درآمد دولت صرف سلامت میشود | ٪ هزینههای بهداشتی که دولت پرداخت میکند |
|---|---|---|---|---|---|---|---|---|---|
| استرالیا | ۸۳٫۰ | ۴٫۴۹ | ۵۷ | ۲٫۸ | ۱۰٫۱ | ۳٬۳۵۳ | ۸٫۵ | ۱۷٫۷ | ۶۷٫۵ |
| کانادا | ۸۲٫۰ | ۴٫۷۸ | 77[45] | ۲٫۲ | ۹٫۰ | ۳٬۸۴۴ | ۱۰٫۰ | ۱۶٫۷ | ۷۰٫۲ |
| فرانسه | ۸۲٫۰ | ۳٫۳۴ | ۵۵ | ۳٫۳ | ۷٫۷ | ۳٬۶۷۹ | ۱۱٫۶ | ۱۴٫۲ | ۷۸٫۳ |
| آلمان | ۸۱٫۰ | ۳٫۴۸ | ۷۶ | ۳٫۵ | ۱۰٫۵ | ۳٬۷۲۴ | ۱۰٫۴ | ۱۷٫۶ | ۷۶٫۴ |
| ایتالیا | ۸۳٫۰ | ۳٫۳۳ | ۶۰ | ۴٫۲ | ۶٫۱ | ۲۷۷۱ | ۸٫۷ | ۱۴٫۱ | ۷۶٫۶ |
| ژاپن | ۸۴٫۰ | ۲٫۱۷ | ۶۱ | ۲٫۱ | ۹٫۴ | ۲۷۵۰ | ۸٫۲ | ۱۶٫۸ | ۸۰٫۴ |
| نروژ | ۸۳٫۰ | ۳٫۴۷ | ۶۴ | ۳٫۸ | ۱۶٫۲ | ۴۸۸۵ | ۸٫۹ | ۱۷٫۹ | ۸۴٫۱ |
| سوئد | ۸۲٫۰ | ۲٫۷۳ | ۶۱ | ۳٫۶ | ۱۰٫۸ | ۳٬۴۳۲ | ۸٫۹ | ۱۳٫۶ | ۸۱٫۴ |
| انگلستان | ۸۱٫۶ | ۴٫۵ | ۸۳ | ۲٫۵ | ۹٫۵ | ۳٬۰۵۱ | ۸٫۴ | ۱۵٫۸ | ۸۱٫۳ |
| ایالات متحده | ۷۸٫۷۴ | ۵٫۹ | ۹۶ | ۲٫۴ | ۱۰٫۶ | ۷٫۴۳۷ | ۱۶٫۰ | ۱۸٫۵ | ۴۵٫۱ |


منابع
- White F (2015). "Primary health care and public health: foundations of universal health systems". Med Princ Pract. 24: 103–116. doi:10.1159/000370197.
- "Health care system". Liverpool-ha.org.uk. Retrieved 6 August 2011.
- مقاله مجله نیویورکر : "آنجا از اینجا بیرون آمده". 26 ژانویه 2009
- سازمان بهداشت جهانی. (2000). گزارش بهداشت جهانی 2000 - سیستمهای بهداشتی: بهبود عملکرد. ژنو WHO http://www.who.int/whr/2000/en/index.html
- سخنان رئیس دانشگاه جان هاپکینز ویلیام بردی: "مراقبتهای بهداشتی '08: آنچه که وعده داده میشود / چه چیزی ممکن است؟" 7 سپتامبر 2007
- Cook, R. I.; Render, M.; Woods, D. (2000). "Gaps in the continuity of care and progress on patient safety". BMJ. 320 (7237): 791–794. doi:10.1136/bmj.320.7237.791. PMC 1117777. PMID 10720370.
- Frenk J (2010). "The global health system: strengthening national health systems as the next step for global progress". PLoS Med. 7: e1000089. doi:10.1371/journal.pmed.1000089. PMC 2797599. PMID 20069038.
- "Regional Overview of Social Health Insurance in South-East Asia بایگانیشده در ۲۴ فوریه ۲۰۰۷ توسط Wayback Machine, World Health Organization. And بایگانیشده در ۳ سپتامبر ۲۰۱۲ توسط Wayback Machine. Retrieved 18 August 2006.
- Glied, Sherry A. "تامین مالی بهداشت، بهره وری و سرمایه." دفتر ملی تحقیقات اقتصادی، مارس 2008. دسترسی به 20 مارس 2008.
- How Private Insurance Works: A Primer بایگانیشده در ۲۱ دسامبر ۲۰۰۸ توسط Wayback Machine by Gary Claxton, Institution for Health Care Research and Policy, Georgetown University, on behalf of the Henry J. Kaiser Family Foundation
- Bloom, G; et al. (2008). "Markets, Information Asymmetry And Health Care: Towards New Social Contracts". Social Science and Medicine. 66 (10): 2076–2087. doi:10.1016/j.socscimed.2008.01.034. PMID 18316147. Retrieved 26 May 2012.
- UNITAID. Republic of Guinea Introduces Air Solidarity Levy to Fight AIDS, TB and Malaria. بایگانیشده در ۱۲ نوامبر ۲۰۱۱ توسط Wayback Machine Geneva, 30 June 2011. Accessed 5 July 2011.
- Saltman RB, Von Otter C. پیادهسازی بازارهای برنامهریزی شده در مراقبتهای بهداشتی: تعادل مسئولیت اجتماعی و اقتصادی. باکینگهام: دانشگاه آزاد سال 1995.
- Kolehamainen-Aiken RL (1997). "Decentralization and human resources: implications and impact". Human Resources for Health Development. 2 (1): 1–14.
- Elizabeth Docteur; Howard Oxley (2003). "Health-Care Systems: Lessons from the Reform Experience" (PDF). OECD.
- Lucas, H (2008). "Information And Communications Technology For Future Health Systems In Developing Countries". Social Science and Medicine. 66 (10): 2122–2132. doi:10.1016/j.socscimed.2008.01.033. PMID 18343005. Retrieved 26 May 2012.
- "European Union Public Health Information System – HIV/Aides page". EUPHIX.org. Archived from the original on 26 July 2011. Retrieved 6 August 2011.
- "European Union Public Health Information System – Diabetes page". Euphix.org. Archived from the original on 26 July 2011. Retrieved 6 August 2011.
- "European Union Public Health Information System – Smoking Behaviors page". Euphix.org. Archived from the original on 1 August 2011. Retrieved 6 August 2011.
- "OECD.StatExtracts, Health, Non-Medical Determinants of Health, Body weight, Overweight or obese population, self-reported and measured, Total population" (Online Statistics). stats.oecd.org. OECD's iLibrary. 2013. Retrieved 24 April 2014.
- Handler A، Issel M، Turnock B. چارچوب مفهومی برای سنجش عملکرد سیستم بهداشت عمومی. مجله بهداشت عمومی آمریکا، 2001، 91 (8): 1235-39.
- Wilson, Tim; Plsek, Paul E. (2001-09-29). "Complexity, leadership, and management in healthcare organisations". BMJ. 323 (7315): 746–749. doi:10.1136/bmj.323.7315.746. ISSN 0959-8138. PMID 11576986.
- Paina, Ligia; David Peters (5 August 2011). "Understanding pathways for scaling up health services through the lens of complex adaptive systems". Health Policy and Planning. 26 (5): 365–373. doi:10.1093/heapol/czr054. Retrieved 18 May 2012.
- Peters, David; Sara Bennet (2012). "Better Guidance Is Welcome, but without Blinders". PLoS Med. 9 (3): e1001188. doi:10.1371/journal.pmed.1001188. PMC 3308928. PMID 22448148. Retrieved 18 May 2012.
- "OECD.StatExtracts, Health, Non-Medical Determinants of Health, Body weight, Obese population, self-reported and measured, Total population" (Online Statistics). stats.oecd.org. OECD's iLibrary. 2013. Retrieved 24 April 2014.
- سازمان بهداشت جهانی. نظارت بر بلوکهای ساختمانی سیستمهای بهداشتی: یک راهنمای شاخصها و استراتژیهای اندازهگیری آنها . ژنو، WHO Press، 2010.
- Dal Poz MR و همکاران کتابچه راهنما برای نظارت و ارزیابی منابع انسانی برای سلامتی. ژنو، WHO Press، 2009
- Hyder, A; et al. (2007). "Exploring health systems research and its influence on policy processes in low income countries". BMC Public Health. 7: 309. doi:10.1186/1471-2458-7-309. PMC 2213669. PMID 17974000. Retrieved 26 May 2012.
- Lennox, Laura; Doyle, Cathal; Reed, Julie E.; Bell, Derek (1 September 2017). "What makes a sustainability tool valuable, practical and useful in real-world healthcare practice? A mixed-methods study on the development of the Long Term Success Tool in Northwest London". BMJ Open. 7 (9): e014417. doi:10.1136/bmjopen-2016-014417. ISSN 2044-6055.
- Sheikh, Kabir; Lucy Gilson; Irene Akua Agyepong; Kara Hanson; Freddie Ssengooba; Sara Bennett (2011). "Building the Field of Health Policy and Systems Research: Framing the Questions". PLoS Medicine. 8 (8): e1001073. doi:10.1371/journal.pmed.1001073. PMC 3156683. PMID 21857809. Retrieved 22 May 2012.

- Gilson, Lucy; Kara Hanson; Kabir Sheikh; Irene Akua Agyepong; Freddie Ssengooba; Sara Bennet (2011). "Building the Field of Health Policy and Systems Research: Social Science Matters". PLoS Medicine. 8 (8): e1001079. doi:10.1371/journal.pmed.1001079. PMC 3160340. PMID 21886488.

- Bennet, Sara; Irene Akua Agyepong; Kabir Sheikh; Kara Hanson; Freddie Ssengooba; Lucy Gilson (2011). "Building the Field of Health Policy and Systems Research: An Agenda for Action". PLoS Medicine. 8 (8): e1001081. doi:10.1371/journal.pmed.1001081. PMC 3168867. PMID 21918641.

- سازمان بهداشت جهانی. (2000) گزارش بهداشت جهانی 2000 - سیستمهای بهداشتی: بهبود عملکرد . ژنو، مطبوعات WHO.
- World Health Organization. Health Systems Performance: Overall Framework. بایگانیشده در ۱۷ ژوئن ۲۰۱۲ توسط Wayback Machine Accessed 15 March 2011.
- Navarro V (2000). "Assessment of the World Health Report 2000". Lancet. 356: 1598–601. doi:10.1016/s0140-6736(00)03139-1.
- "Mirror, Mirror on the Wall: An International Update on the Comparative Performance of American Health Care". The Commonwealth Fund. 15 May 2007. Archived from the original on 29 March 2009. Retrieved 7 March 2009.
- Organisation for Economic Co-operation and Development. "OECD Health Data 2008: How Does Canada Compare" (PDF). Archived from the original (PDF) on 31 May 2013. Retrieved 9 January 2009.
- "Updated statistics from a 2009 report". Oecd.org. Archived from the original on 5 March 2010. Retrieved 6 August 2011.
- "OECD Health Data 2009 – Frequently Requested Data". Oecd.org. Retrieved 6 August 2011.
- "The Euro Consumer Diabetes Index 2008". Health Consumer Powerhouse. Retrieved 29 April 2013.
- "Euro Hepatitis Care Index 2012". Health Consumer Powerhouse. Retrieved 29 April 2013.
- "Life expectancy at birth, total (years) | Data". data.worldbank.org. Retrieved 2018-08-03.
- CIA - فاکتور جهانی: نرخ مرگ و میر نوزادان بایگانیشده در ۱۸ دسامبر ۲۰۱۲ توسط WebCite. از تاریخ 18 دسامبر 2012 (قدیمی تر) بایگانی شدهاست. برگرفته شده از 2013 مارس 15.
- "Mortality amenable to health care" Nolte, Ellen. "Variations in Amenable Mortality—Trends in 16 High-Income Nations". Commonwealth Fund. Archived from the original on 5 February 2012. Retrieved 10 February 2012.
- data for 2003
Nolte, Ellen. "Measuring the Health of Nations: Updating an Earlier Analysis". Commonwealth Fund. Archived from the original on 11 January 2012. Retrieved 8 January 2012.
پیوند به بیرون
- World Health Organization: Health Systems
- HRC/Eldis Health Systems Resource Guide research and other resources on health systems in developing countries
- OECD: Health policies, a list of latest publications by OECD